消化器外科の治療
胃癌、大腸癌といった悪性疾患から胆石症、ヘルニア、急性虫垂炎、腹膜炎、外傷まで多くの消化器疾患の手術を行っています。当院の特徴として、良性疾患だけでなく、進行癌を含む悪性疾患においても傷が小さくて低侵襲である腹腔鏡手術を導入しています。胆石症などの良性疾患においては、整容性を追求した臍部の単一創から手術を行う単孔式手術(TANKO)や外径3mmの細径鉗子を用いたNeedlescopic surgeryも行っています。2020年6月からはヘルニア外来を開設し、増加傾向にあるヘルニアの治療に力を入れていくことにしました。全ての消化器疾患において、日本消化器外科専門医・日本内視鏡外科学会技術認定医の資格を有した医師が、責任を持って診療を担当させて頂きます。
以下、ヘルニア外来と代表的な疾患について説明します。
|ヘルニア外来|胃癌|大腸癌|胆石症・胆嚢ポリープ|痔|
ヘルニア外来
毎週火曜日(9:00~12:00、13:00~16:00)
予約なしで受診できます。
担当医:古北 由仁(ふるきた よしひと)
日本消化器外科専門医・指導医
日本内視鏡外科学会技術認定医(消化器・一般外科/ヘルニア)
日本ヘルニア学会評議員
中国四国ヘルニア手術研究会世話人
予約なしで受診できます。
担当医:古北 由仁(ふるきた よしひと)
日本消化器外科専門医・指導医
日本内視鏡外科学会技術認定医(消化器・一般外科/ヘルニア)
日本ヘルニア学会評議員
中国四国ヘルニア手術研究会世話人
鼠径部ヘルニアとは?
ヘルニアとは臓器などが本来あるべき位置から脱出した状態を指します。鼠径部ヘルニアとは脚の付け根の鼠径部に、本来はお腹にあるべき腸が脱出してしまう病態で、俗に言う「脱腸」です。鼠径部ヘルニア(脱腸)は子供の病気と思われがちですが、むしろ成人に多くみられます。脱出部位によって、外鼠径ヘルニア、内鼠径ヘルニア、大腿ヘルニアに分類されます。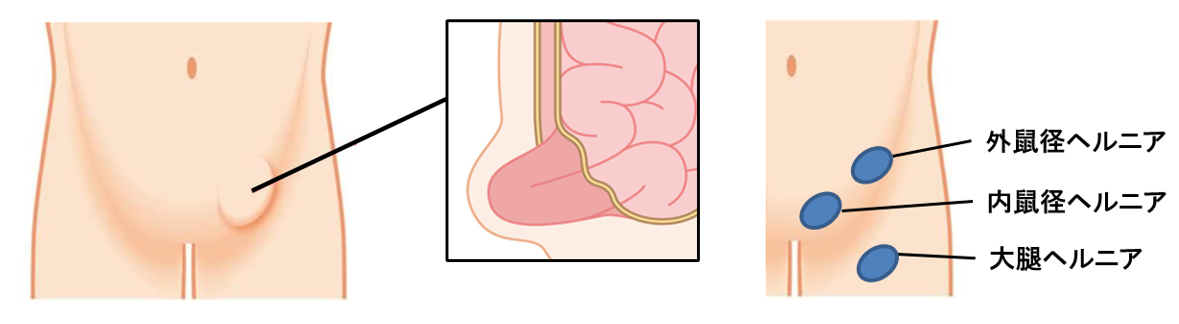
鼠径部ヘルニアの多くは、お腹の力をぬくと自然に戻りますが、脱出したまま戻らなくなることもあります。その状態を嵌頓(かんとん)と呼び、腸閉塞や腸管の壊死をきたすため、用手的整復ができなければ、緊急手術が必要です。鼠径部ヘルニア患者さん全体の約5%に起こると考えられています。
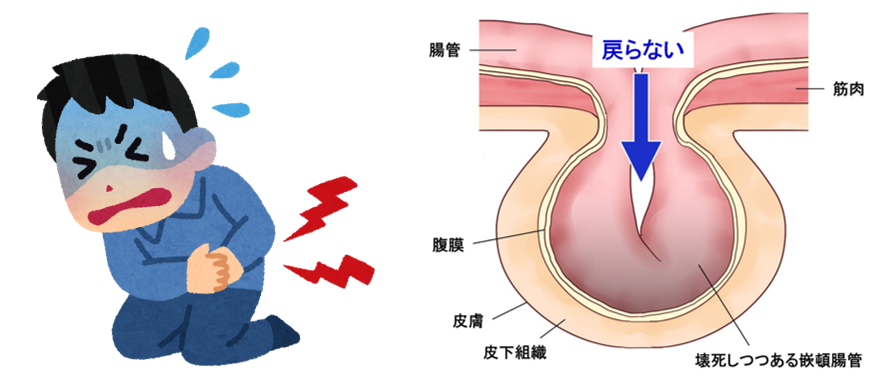
手術について
成人の鼠径部ヘルニアは、自然治癒することはありません。以下のような症状が出現した際には、手術が勧められるので、担当医にご相談ください。・不快感や痛みを伴う
・サイズが大きくなった
・生活に支障をきたす
無症状であっても嵌頓リスクを回避するために、積極的に手術を行った方がよいという考え方もあります。特に女性は、嵌頓をきたしやすい大腿ヘルニアの頻度が高く、手術をお勧めしています。
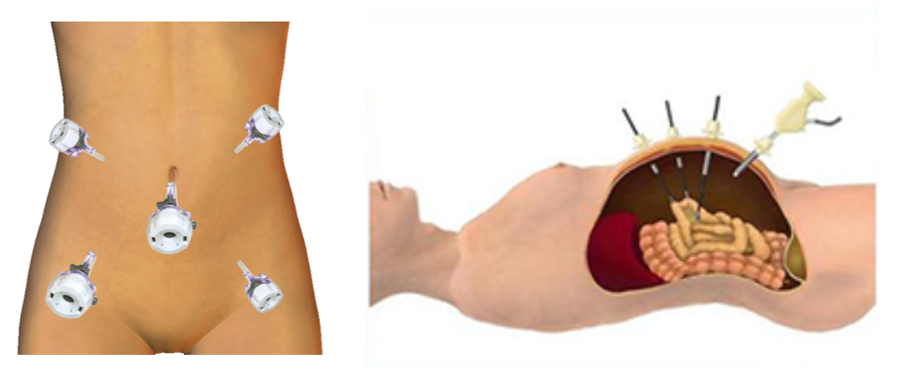
成人の鼠径部ヘルニアは、ポリプロピレン製のメッシュを用いた修復が標準手術です。腹腔鏡下手術と鼠径部切開法の2通りがあり、当院では腹腔鏡下手術を第一選択としていますが、患者さんの病態や希望に沿って、総合的に判断して決定します。
①腹腔鏡下手術(transabdominal preperitoneal repair:TAPP)

お腹に5mmの傷を3ヵ所開けて、内視鏡を挿入してメッシュで内側からヘルニアの出口を覆う手術です。鼠径部切開法と比較して以下のような利点があります。
- 手術創が小さい
- 術後の疼痛が少なく、社会復帰が早い
- 慢性疼痛(術後3カ月の時点で存在し、6カ月以上続く鼠径部痛)が少ない
- 腹腔内を観察するので、ヘルニアを確実に診断し修復でき、再発が少ない
- 再発例に有用
- 左右両側にあっても、同一の傷から同時に修復が可能
思春期・若年成人(15~39歳)におけるメッシュ留置に関しては、議論の分かれるところですが、メッシュを用いない腹腔鏡下経皮的腹膜外ヘルニア閉鎖術(laparoscopic percutaneous extraperitoneal closure:LPEC)も施行可能です。
②鼠径部切開法

体表に4~5cmの皮膚切開を置き、外側からヘルニアの出口を覆う手術です。
下腹部に開腹手術の既往(前立腺癌など)がある場合は、腹腔鏡下手術が難しいことがあり、本術式を選択します。
- メッシュを用いたLichtenstein(リヒテンシュタイン)法など
- 組織縫合法:嵌頓による腸管壊死があり、術後のメッシュ感染が懸念される場合に限られます。
手術から日常生活への復帰まで
個人によって回復の程度に差がありますので、手術後の生活については担当医の指示に従ってください。【腹腔鏡下鼠径ヘルニア手術】
- 全身麻酔検査を行います。
- 手術時間は、1 時間 30 分程度です。
- 手術直後は、全身麻酔の影響による頭痛や吐き気がある場合があります。
- 手術2時間後から歩行や飲水が可能となり、夕から普通食を開始します。
- 手術翌日から入浴が可能です。
- 1泊2日で退院できますが、それ以上の入院も可能です。
- 退院後すぐに事務仕事などの復帰が可能です。
- 退院後2週間以内に外来を受診していただきます。
- 術後の鼠径部の腫れは、水が溜まる「漿液腫(しょうえきしゅ)」であり、徐々に消退するので心配いりません。
- 3週間後から力仕事やジョギングなどを始めても構いません。
- 術後3、(6)、12カ月時点で、慢性疼痛や再発のチェックのために電話連絡させて頂くことがあります。
手術費用
費用は3割負担でお部屋代などの入院費用もすべて含めて15万円程度です。また高額療養制度が適応可能で、手続きをすることで、後で差額分が返金されます。詳細は医事課窓口でご確認ください。最後に
鼠径部ヘルニアだけでなく、臍ヘルニア(でべそ)、過去に行った手術の傷口が弱くなって腸が脱出する「腹壁瘢痕ヘルニア」、人工肛門造設後の「傍ストーマヘルニア」、胃が胸の中に脱出する「食道裂孔ヘルニア」などに対しても腹腔鏡下手術を行っています。鼠径部ヘルニアの患者さんは、日本では14万人と推定されています。しかし多忙のために我慢していたり、「恥ずかしい病気」のイメージがいまだにあって、受診をためらっている患者さんもかなり多いと思われます。 脚の付け根に膨らみがありましたら、お気軽に受診してください。
胃癌
1. 疫学について
胃癌は、日本全国で1年間に約135000人が診断されます。50歳頃から増加して、80歳代でピークを迎えます。男性では最も多く、女性では乳癌、大腸癌に次いで3番目に多い癌種です。2. 発生要因
ヘリコバクターピロリ菌の感染、喫煙、高塩分食品の摂取などが挙げられます。3. 症状
早期癌では無症状であることがほとんどですが、進行癌になると胃痛・胸やけ・食思不振・体重減少・タール便などが出現することがあります。4. 検査
内視鏡検査やCT検査を用いて、癌の進行度(深達度、リンパ節転移、遠隔転移)などを決定します。リンパ節、肺、肝臓等以外に、癌が漿膜の外側を越えて、お腹の中に癌細胞が散らばる腹膜播種をきたすことがあります。また胃の壁を硬く広がっていくスキルス胃癌というタイプがあり、早期のスキルス胃癌は内視鏡で発見することが困難なことがあります。
5. 進行度ならびに治療法
主病変の進行度(T因子)

腹腔鏡手術
腹部に開けた5か所の傷から腹腔鏡を挿入して二酸化炭素ガスでお腹を膨らませ、鉗子や超音波凝固切開装置などを用いて行う手術です。開腹手術と比べて傷が小さいため、疼痛が少なく、術後の早期回復が見込めます。

切除範囲
病変の位置により切除範囲を決定します。胃切除後には体重が10~20%減少するとされ、特に高齢者では生活の質(quality of life:QOL)が著しく損なわれます。胃上部(噴門部)の癌においては、患者さんの全身状態(年齢、併存疾患など)、癌の進行度によって、胃全摘を回避する「噴門側胃切除」も行っています。食道を残胃と吻合した場合には、食道胃逆流症が問題となるため、逆流を防止する噴門形成術を施します。
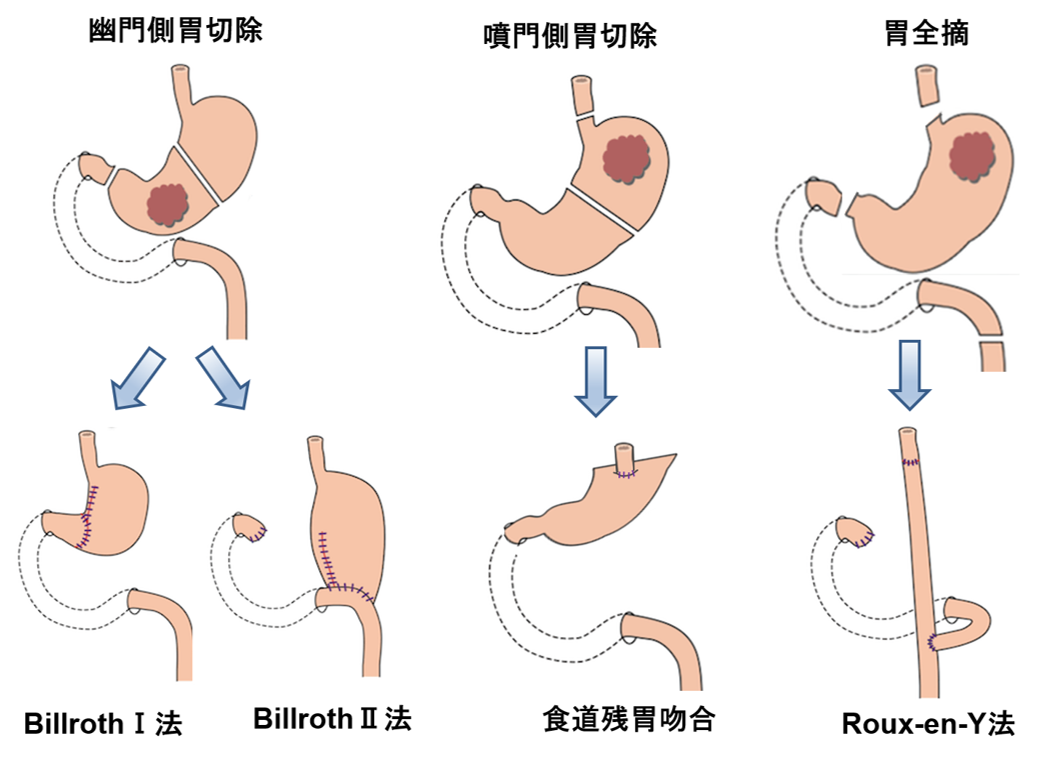
大腸癌
1. 疫学について
大腸癌は、日本全国で1年間に約158000人が診断されます。やや男性に多い傾向があり、30代前半から増加して高齢になるほど多くなります。男性では胃癌、前立腺癌に次いで3番目、女性は乳癌に次いで2番目に多い癌です。2. 発生要因
喫煙、飲酒、肥満などがリスク因子として挙げられており、家族歴や遺伝子にも関連があるといわれています。- 家族性大腸腺腫症(familial adenomatous polyposis; FAP)
大腸ポリープが100個以上多発する常染色体優性の遺伝疾患であり、APC遺伝子が原因です。40歳では50%、60歳ではほぼ100%の患者に大腸癌を発生します。 - 遺伝性大腸癌(リンチ症候群)
大腸癌の2~3%を占める常染色体優性の遺伝疾患です。4つの遺伝子(MLH1/MSH2/MSH6/PMS2)が原因とされています。FAPと違って個々の癌に臨床的に識別できる特徴が少ないため、その多くが見逃されているといわれています。大腸癌以外に、子宮内膜癌、腎盂・尿管癌、小腸癌などが発症しやすいことが分かっています。
3. 症状
早期癌では無症状なことがほとんどですが、進行癌になると、血便や腸閉塞による症状(腹部膨満、腹痛、嘔吐、便秘)が出現することがあります。4. 検査
40歳以上は年に1回は大腸癌検診(問診・便潜血検査)を受けましょう。検診費用の多くが公費負担であり、便潜血検査は、癌死亡率を減らす化学的根拠のある安全・簡単・安価な検査です。検査結果が陽性となれば、下部消化管内視鏡検査が勧められます。内視鏡検査やCT検査を用いて、癌の進行度(深達度、リンパ節転移、遠隔転移)などを決定します。5. 進行度ならびに治療法
主病変の進行度(T因子)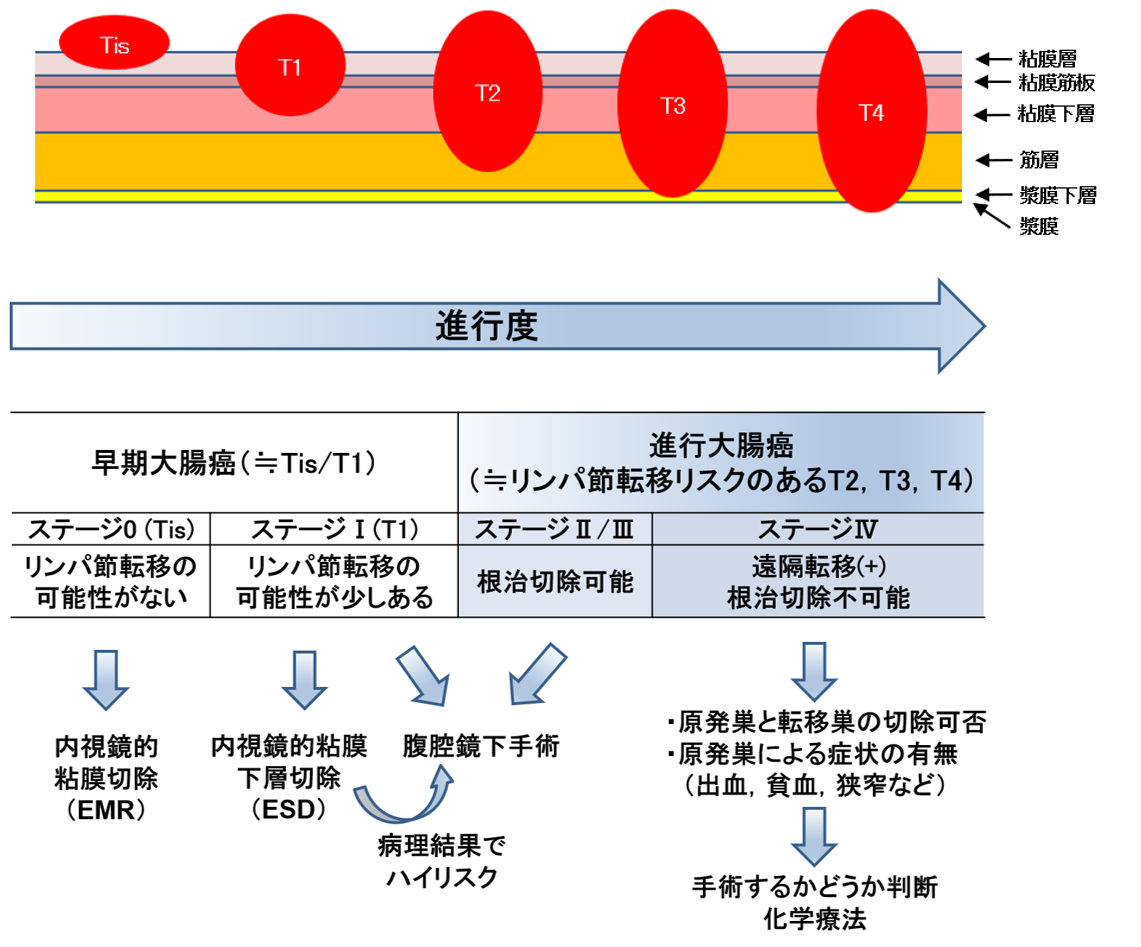
腹腔鏡手術
胃癌における腹腔鏡手術と同様に、開腹手術と比べて傷が小さいため、疼痛が少なく、術後の早期回復が見込めます。
病変の主座による術式

肛門に近い下部直腸癌(Rb)の一部や肛門癌においては、直腸と肛門を一緒に切除して永久式人工肛門(ストーマ)を造設することになります。根治性や排便機能の問題がありますが、永久式人工肛門を回避する括約筋間直腸切除術(Intersphincteric resection: ISR)ができる場合もあります。
胆石症・胆嚢ポリープ
1. 胆石について
胆嚢は肝臓で作られる胆汁という脂肪の分解を助ける消化液を溜めて濃縮する働きを持っています。胆石は胆汁に含まれる成分が凝縮されて結晶化して固まったもので、結石の構成成分によって「コレステロール結石」と「色素結石」に大別されます。
日本人の胆石保有率は食生活の欧米化や高齢化などを背景に増加傾向にあり、現在では成人の10人に1人は胆石を持っているとされています。胆嚢癌との因果関係は不明ですが、胆嚢癌の症例の約50~75%に胆石を合併することが分かっています。胆石はできる場所によって、胆嚢結石、総胆管結石、肝内胆管結石の3種類に分けられます。総胆管結石は内科にて内視鏡を用いた採石が可能で手術になることは稀ですが、胆嚢結石は内科的治療が難しく手術で対応します。

2. 胆嚢ポリープについて
胆嚢の壁から胆嚢の内側に発生した隆起性病変であり、健診の超音波検査を行った際に無症状で偶然見つかることが多いです。コレステロールポリープ、腺腫性ポリープ、過形成ポリープ、炎症性ポリープなどの種類があります。
①サイズが10mm以上、②増大傾向、③ポリープの茎が幅広いなどの所見を認めた場合は、癌の可能性が否定できず手術をお勧めしています。
3. 症状について
胆石ができても2~3割の人はほとんど症状がみられません。しかし、半数近くの人には「胆石発作」といわれる右肋骨下やみぞおちの痛み、右肩への放散痛などがみられます。
4. 治療法
①内視鏡的逆行性胆管膵管造影(Endoscopic retrograde cholangiopancreatography:ERCP)
総胆管結石に対して行われる治療法で、内視鏡にて胆管および膵管の開口部である十二指腸乳頭部からカテーテルを用いて採石を行います。

② 腹腔鏡下手術
胆嚢結石症や胆嚢ポリープに対して行われます。
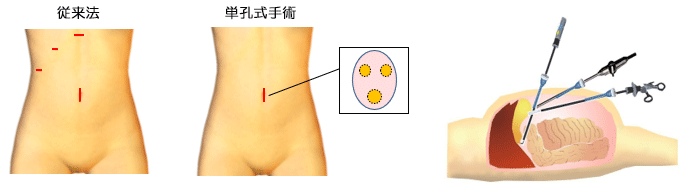
胆石のみを摘出すると再発するので、手術で胆嚢と一緒に切除します。従来法では、腹部に開けた4か所の傷から腹腔鏡を挿入して二酸化炭素ガスでお腹を膨らませ、鉗子や電気メスを用いて胆嚢を切除します。
女性や若年者などで整容性を希望される場合は、炎症の程度にもよりますが、臍部に加えた2~2.5cmの切開創のみから行う単孔式手術(TANKO)も可能です。外径3mmの細径鉗子を用いたNeedlescopic surgeryを併用することで単孔式手術も安全に行えます。
「胆嚢は切除してもいいのですか?」という質問をよく受けます。 術前と同じような症状が続いたり、術前になかった下痢などの症状が出現する胆嚢摘出症候群が数%程度あるとされています。多くは一時的なものであり、後遺症が残ることはまずありません。
痔
1)疫学
痔は日常的にありふれた病気で、日本人の3人に1人が痔主と言われています。しかし、「恥ずかしい」、「すぐに手術をされる」などのイメージがあり、受診をためらって我慢している患者さんが多いと思われます。当院では、患者さんができるだけ恥ずかしくなく診察を受けられるように、プライバシーに配慮した診療を心がけています。痔の種類にもよりますが、症状がひどくなる前の早期に治療を始めれば、手術をしないで治すことができる病気です。肛門周囲の気になる症状がありましたら、お気軽にご相談してください。
2)種類
大きく分けて、以下の3つがあります。
① 痔核(イボ痔)
痔の中で最も多くみられ、便秘や排便時のいきみ、長時間トイレに座っていることなどが原因で起こります。内痔核は、肛門の内側の直腸粘膜部分にある血管の一部がうっ血して腫れた状態で、出血したり、イボとなって肛門から脱出したりします。この周辺の組織には痛みを感じる神経がないため、出血しても痛みを感じることは少ないです。外痔核は、肛門の周りの皮膚組織の血管がうっ血して腫れている状態で、排便時に痛みを伴うことが多いです。
内痔核は、脱出の程度によってI~IV度に分類されます。
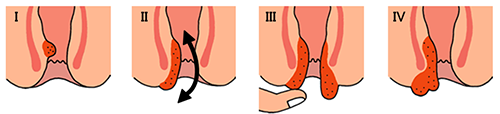
I度 :痔核の脱出はない。 痛みはなく、排便時に出血する。
II度:排便時に脱出するが、自然に戻る。
III度:脱出して、指で押し込まないと戻らない。
IV度:指で押し込んでも戻らず、出たままの状態となる。
② 裂肛(切れ痔):
排便時に肛門の出口付近の皮膚が切れたり裂けたりした状態です。便秘などによって硬くなった便の排泄や、慢性的な下痢による炎症が原因となります。繰り返すことで裂け目が大きくなって潰瘍やポリープができ、肛門が狭くなることがあります(肛門狭窄)。
③ 痔瘻(あな痔):
肛門内の組織に細菌が入り込んだ際に、感染を起こして化膿してしまい、それが進行して肛門の内外をつなぐ膿のトンネルができてしまう状態です。腫れとともに痛みがあり、発熱を伴うこともあります。
3)検査
視診、触診、肛門鏡などで診断します。出血や痛み、排便状況などを詳しく問診し、肛門周囲の皮膚の状態を調べます。直腸からの出血がある場合は、大腸内視鏡による検査が必要となることもあります。痔瘻では、トンネルの走行の確認や膿の広がりを診断するためにMRI検査を行います。4)治療
①保存治療:I度の内痔核や肛門狭窄を伴わない軽度の裂肛が適応となります。軟膏や座薬などの外用剤を使用すると共に、生活習慣の改善や水分・食物繊維の十分な摂取により、便秘や下痢などの排便障害の解消を目指します。
②硬化療法(ALTA療法):
II~III度の内痔核が適応となります。アルミニウムタンニン酸液(ALTA)を1つの痔核に対して4か所に分けて注射します。注射部位に炎症が起こり、炎症が治まる際に線維化を生じながら痔核が縮小します。正しく注射しないと、直腸狭窄や潰瘍をきたす恐れがあり、決められた手技講習会を受講した専門医しか実施できません。痛みを感じない内痔核のみにしか注射できないため、外痔核成分が大きい場合は、結紮切除術を併用します。硬化療法のみであれば、日帰り治療が可能です。

③手術
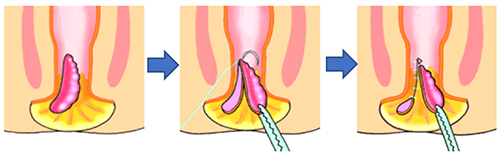
結紮切除術(半閉鎖法):
III~IV度の内痔核や外痔核が適応となります。痔核の注入動脈を根元でしばって、痔核とその後方の皮膚を放射状に切除します。切除した部分は肛門の皮膚を残して縫合することで、肛門狭窄・出血・疼痛の予防になります。原則として、入院治療をお勧めしています。
その他に、肛門狭窄を伴う裂肛に対する手術として
・用手的肛門拡張術
・内括約筋側方皮下切開術
・皮膚弁移動術 などがあります。
痔瘻に対する手術として
・切開開放術
・括約筋温存手術
・シートン法 などがあります。

